Retour au jeu après des blessures complexes au genou : lésion du ligament collatéral médial.
Le MCL dans la grande majorité des cas de lésions isolées ou associées au LCA répond bien au traitement non-opératoire, mais avec des lésions MCL de grade supérieur, les cliniciens doivent rester hautement suspicieux pour les lésions multi-ligamentaires et l'instabilité rotatoire antéro-médiale.
Introduction :
La lésion du ligament collatéral médial (LCM) est une blessure commune et débilitante chez les joueurs de football. Le temps d’indisponibilité influence considérablement les objectifs du club [1]. Comprendre l'anatomie, les techniques d'examen clinique et d’imagerie sont appropriées pour le diagnostic et le traitement subséquent. De plus, la suspicion clinique de lésion concomitante d'autres structures du genou doit être élevée.
Le LCM est le ligament du genou le plus souvent blessé dans le football professionnel avec un taux d'environ 0,33 blessure par 1000 heures de jeu [2,3]. Ce qui correspond à deux blessures chaque saison dans une équipe de 25 joueurs.
Les blessures au LCM se produisent à un taux neuf fois plus élevé en match qu’à l'entraînement, et l’indisponibilité moyenne est de 16 jours [3]. En outre, un antécédent de lésion est associé à un risque accru de nouvelle blessure et à un risque trois fois plus grand de blessure identique au même genou [6,7]. Heureusement, le taux de blessures du LCM a diminué au cours des 11 dernières années [3,4,8]. Cette diminution pourrait s'expliquer par des améliorations dans les stratégies de réadaptation ainsi que de prévention.
Étant donné que les blessures du LCM sont généralement le résultat d'un mécanisme de contact, cette diminution peut également être en partie due à un arbitrage plus strict ou à un changement dans les tactiques de football mettant l'accent sur un style de jeu technique plutôt que physique.
Anatomie :
Le LCM est un stabilisateur statique du genou (figure 37.1). Il est composé de deux parties, le LCM superficiel (sLCM) et le LCM profond (dLCM). La stabilité médiale est également assurée par le ligament oblique postérieur intimement associé à l'insertion du LCM sur le tibia [9].
Ligament collatéral médial superficiel :
Le sMCL a une fixation fémorale et deux sites d'attachement tibial. Des études anatomiques quantitatives récentes ont montré que l'origine fémorale était légèrement ovale et située à 3,2 mm proximal et 4,8 mm postérieur à l'épicondyle médial [9]. L''insertion tibiale proximale se situe à la face antérieure du tendon du semi-membraneux à environ 12 mm de l’interligne articulaire, tandis que l'attache distale est à environ 46-60 mm [9, 10]
Ligament Collatéral Médial Profond:
Les fibres profondes du MCL sont confluentes avec la capsule articulaire et le ménisque médial et sont constituées de deux composants, les ligaments ménisco-tibiaux et ménisco-fémoraux [11].
Le ligament ménisco-fémoral s'attache de 10 à 13 mm distalement au sMCL, tandis que le ligament ménisco-tibial, plus épais et plus court, s'attache de 3 à 4 mm distalement à la ligne tibiale [9, 12].
Ligament oblique postérieur:
Il existe une grande variation dans la littérature concernant le site d'attachement fémoral du ligament oblique postérieur (POL), allant du tubercule adducteur au tubercule gastrocnémien [9, 13, 14].
Distalement le POL a trois sites d’insertion (central, capsulaire, et périphérique) participant à stabiliser la face postéro-médiale du genou.
La partie centrale s'attache au bord postérieur du tibia et au bord supérieur du tendon du semi-membraneux.
La partie capsulaire se confond avec la capsule postéro-médiale et une partie du ligament poplité oblique.
La partie périphérique attache sur la gaine du semi-membraneuse et sur le tibia [9, 13, 15, 16].
Potentiel de guérison:
Le sMCL a un apport vasculaire abondant et la guérison suit le modèle de l'hémorragie, inflammation, réparation et remodelage [17, 18].
Cependant, les modèles animaux ont démontré que la guérison MCL dépend du site lésé.
Les atteintes de la partie médiane étant de pronostic favorable par rapport aux sites d'insertion [21].
L'immobilisation joue également un rôle dans le potentiel de guérison du sMCL. Des modèles animaux récents ont démontré une augmentation de la dégradation du collagène et une réduction de sa masse après 12 semaines d'immobilisation [22]. Une autre étude a démontré qu'un MCL immobilisé a montré une baisse des taux de synthèse de collagène, par rapport à un MCL non immobilisé [23].
Mécanisme lésionel:
Les lésions du MCL proviennent le plus souvent lors d’un contact direct à la partie latérale de l’articulation engendrant un valgus ou d'une combinaison de force de valgus et de rotation externe du tibia [24, 25].
Des études biomécaniques confirment que le sMCL subit la plus grande charge lors d’un mécanisme en valgus et rotation externe, tandis que la rotation interne proche del’ extension aboutit à une charge maximale du POL [26].
Environ 70% des blessures subies par le MCL pendant le football résultent d'un contact direct avec un autre joueur ou objet [3].
Cela contraste avec les lésions du ligament croisé antérieur (LCA) où 63% sont sans contact [27].
Le taux de blessures MCL augmente significativement durant les 15 dernières minutes de chaque mi-temps en compétition, suggérant que les effets additifs de la fatigue rendent les joueurs incapables de réagir avec la même rapidité ou une intensité de compétition élevée [3].
Diagnostic:
Historique
Les patients présentant une lésion du MCL peuvent déclarer ressentir une sensation de « pop » et la présence d’une douleur localisées à la face interne du genou associé à une sensation d’instabilité
Des gonflements localisés et des ecchymoses peuvent se produire, en particulier avec des lésions de plus haut grade, mais normalement aucun épanchement intra-articulaire précoce n'est présent.
Examen physique
La prise en charge initiale des blessures aiguës comprend un examen physique qui doit être effectué le plus précocement possible afin de devancer les troubles trophiques et les spasmes musculaires réactionnels.
La palpation peut provoquer des douleurs au niveau des sites d’insertion ou le long du corps du ligament. Un examen neuro-vasculaire est également essentiel pour exclure une blessure complexe.
L'application d'une contrainte de valgus en extension maximale et à 30 ° de flexion à préciser le diagnostic. Il ne devrait pas y avoir de laxité en extension complète avec une lésion de MCL isolée.
Un stress à 30 ° de flexion peut détecter, et aider à classer une lésion MCL comme :
Une lésion de plusieurs structures du côté médial du genou peut entraîner une instabilité rotatoire antéro-médiale, définie comme une translation antérieure et une rotation externe du tibia par rapport au fémur [35]. Cette instabilité rotationnelle est amplifiée lorsque la flexion du genou augmente [36].
Cependant, il est important de noter que cette instabilité rotationnelle externe est souvent confondue avec une lésion postéro-latérale, en particulier avec une lésion concomitante du LCA. Par conséquent, un examen physique détaillé doit être effectué pour déterminer la source de la blessure.
La stabilité rotationnelle peut être évaluée avec le test du tiroir antéro-médial, également connu sous le nom de test de Swain [37]. Le genou est placé dans 90 ° de flexion avec un couple de rotation externe appliqué au genou, plaçant ainsi les ligaments collatéraux en étirement.
La douleur, ou l’augmentation de la rotation externe par rapport au genou controlatéral, est considérée comme un test positif et peut indiquer une lésion du POL ou de la capsule postéro-médiale [13].
Imagerie :
Les radiographies simples et l'imagerie par résonance magnétique (IRM) sont les principales modalités utilisées, mais la tomodensitométrie (TDM) et l'échographie (US) sont indiquées dans des cas particuliers.
1-Radiographies :
L'évaluation de l'athlète blessé doit toujours commencer par des radiographies simples, car elles sont généralement faciles à obtenir, peu coûteuses et peuvent fournir une mine d'informations. Les radiographies simples dans le cadre d'une lésion soupçonnée isolée du LCM sont souvent normales, mais des découvertes subtiles peuvent être présentes qui indiquent une lésion plus importante tels qu’une avulsion osseuse, une fracture du plateau tibial ou du fémur, un élargissement de l'espace articulaire médial.
Parfois, une fracture « Segond reverse » peut être observée, caractérisée par un petit fragment elliptique de l'os au niveau du plateau tibial médial proximal [38]. Ceci représente une avulsion de la composante capsulaire profonde du MCL et bien que rare, cette atteinte doit faire suspecter la présence d’une lésion du ménisque interne et du ligament croisé postérieur (LCP) [39, 40].
De plus, de petites fractures par avulsion peuvent également apparaître postérieurement au plateau tibial et apparaissent comme un petit fragment osseux déplacé postéro-supérieurement sur les radiographies latérales [41]. Cela représente une avulsion du tendon du semi-membraneux, ce qui soulève des suspicions d'instabilité rotatoire antéro-médiale du genou [39].
Contrairement aux radiographies conventionnelles, les radiographies de stress fournissent un aperçu supplémentaire de la gravité de la lésion des structures médiales du genou. Alors que l'examen physique permet un classement subjectif, les radiographies de stress permettent de prendre des mesures objectives. Des tentatives ont été faites pour normaliser la façon dont les radiographies de stress sont effectuées, mais actuellement aucune norme universelle n'a été convenue [42-44].
Dans les études cadavériques en présence de valgus appliqué par le clinicien, par rapport au genou controlatéral, l'élargissement de l'espace articulaire médial > 1,7 mm et > 3,2 mm à 0 ° et 20 ° de flexion est révélateur d'une rupture complète et isolée du sMCL [45].
Un élargissement supplémentaire > 6,5 mm et > 9,8 mm à 0 ° et 20 ° de flexion, respectivement, signale une rupture complète du sMCL, du dMCL et du POL [45].
2.Imagerie par résonance magnétique (IRM).
Lors de l'évaluation du MCL, il est important de discerner le sMCL, le dMCL (avec les ligaments ménisco-tibiaux et ménisco-fémoraux associés) et la bourse interposée [12]. Il est également prudent d'examiner de près les structures de l’angle postéro-médial, à savoir le semi-membraneux, POL, et la capsule postéro-médiale [49].
Il est essentiel de se rappeler que l'IRM ne remplace pas un examen physique détaillé, car la corrélation entre la sévérité radiographique et la laxité clinique est incohérente.
Les lésions de grade I de MCL à l'IRM sont caractérisées par des fibres intactes avec un œdème environnant. Une lésion progressive avec rupture partielle des ligaments est compatible avec une lésion de grade II, alors qu'une rupture complète du ligament est révélatrice d'une lésion de grade III [48].
Plusieurs types de blessures à l'IRM méritent une mention spéciale et le clinicien devrait maintenir un indice élevé de suspicion, car leur prise en charge diffère de celle des blessures standard.
Les premiers sont les avulsions tibiales de grade III à la fois du sMCL et du dMCL. Ces lésions sont caractérisées par une perturbation de la partie ménisco-tibiale, et un traitement non-opératoire a souvent abouti à des résultats médiocres [50].
La lésion qui mérite une attention particulière est une rupture isolée de grade III de la fixation fémorale du dMCL avec une lésion sus-jacente de sMCL de grade I / II. Ce type de blessure est fréquemment observé chez les footballeurs professionnels qui présentent une symptomatologie persistante après un diagnostic initial de lésion de grade I / II [52].
3.Tomographie informatisée et échographie :
Bien que rarement utilisé dans l’évaluation des lésions du MCL, une tomodensitométrie peut fournir des informations supplémentaires précieuses lorsque des fractures sont suspectées. L'utilisation des US pour évaluer l'intégrité du LCM et d'autres ligaments du genou a noté un regain d'intérêt récent [42, 53]. Compte tenu du détail et de la disponibilité de l'IRM, couplé avec le manque de familiarité de nombreux médecins avec les US, son utilisation dans le cadre de la blessure MCL reste actuellement limitée.
Traitement:
Blessures de grade I et II:
Les blessures isolées et combinées de grade I et de grade II ont toujours été traitées de manière non opératoire. Contrairement au LCA, le MCL est extra-articulaire et bien vascularisé, ce qui constitue un environnement favorable à la cicatrisation [24, 54]. Basé sur de multiples études animales, la guérison du MCL peut être décomposée en quatre phases qui se chevauchent : l'hémorragie, l'inflammation, la réparation et le remodelage [54-58]. Généralement, les athlètes ont besoin d'une courte période de repos suivie d'un programme de réadaptation structuré et par étapes. L'utilisation d'une orthèse n'est pas appuyée par des preuves de haute qualité, mais peut faciliter le mouvement précoce, en particulier dans les blessures de grade II [24, 34, 54, 59].
Un schéma de blessure fréquemment rencontré chez les footballeurs qui nécessite une attention particulière se présente avec une douleur localisée juste inférieure au condyle fémoral. Parfois, un épaississement palpable du MCL proximal est également présent [52].
Blessure de grade III :
Le traitement de la lésion isolée de grade III du LCM devrait commencer par un essai de traitement non opératoire [24, 54, 59].
Indelicato a été le premier à rapporter des résultats équivalents chez les patients avec une réparation chirurgicale, et depuis lors, plusieurs auteurs ont rapporté un succès similaire avec un traitement conservateur [54, 63-67].
On ne saurait trop insister sur les principes de la mise en charge précoce et de l'amplitude des mouvements [34]. Cependant, les athlètes devraient être informés qu’une laxité résiduelle est courante.
Dans certains cas, un traitement chirurgical des lésions isolées de grade III est nécessaire (figure 37.3). Le premier de ces cas est avec la « lésion de Stener » qui correspond à une interposition tendineuse au niveau du site lésionnel [51, 68]. Une réparation chirurgicale précoce est nécessaire pour retirer le tissu interposé avant que le MCL puisse être rattaché à son insertion tibiale.
Le deuxième cas où un traitement chirurgical est justifié est la persistance d'une douleur chronique ou d'une instabilité après un traitement conservateur [24, 34, 68, 69]. Cela est plus susceptible de se produire dans les cas de blessures récidivantes ou de lésions tibiales de grade III où le sMCL et le dMCL sont complètement avulsés [50, 69].
Il est également important de préciser aux patients que, indépendamment du traitement chirurgical, la laxité résiduelle en valgus persiste toujours après une lésion de grade III [59].
Lésion concomitante du LCA :
Les ruptures concomitantes du LCA dans le contexte d'une lésion MCL ont généralement été traitées soit par une reconstruction immédiate du LCA associée à une réparation / reconstruction du MCL, soit par un traitement non-opératoire du MCL par un protocole de rééducation spécifique et une reconstruction retardée du LCA [24, 54, 68].
Un essai contrôlé randomisé récent de réparation opératoire versus traitement non-opératoire d'une lésion MCL de grade III dans le cadre d'une reconstruction du LCA a montré que chez 47 patients, il n'y avait pas de différence dans les scores fonctionnels Lysholm ou IKDC, l'amplitude des mouvements ou les cotes latérales. www.cnrs.fr www.inist.fr.
Étant donné la qualité de cette preuve, de nombreux auteurs conviennent maintenant que dans le cadre d'une lésion du LCA / MCL de grade III, un essai de six semaines de traitement conservateur est justifié [24, 49, 54, 68]. Au moment de la reconstruction du LCA, un examen sous anesthésie est critique. Si le MCL reste déficient à 30 ° de flexion, une réparation ou reconstruction concomitante du MCL est réalisée. De plus, à la suite d'une prise en charge conservatrice d'une lésion du MCL de haut grade, l'utilisation d'une autogreffe du tendon ischio-jambier pour la reconstruction du LCA doit être envisagée avec prudence. Des cicatrices importantes peuvent obscurcir les plans tissulaires rendant difficile la dissection des tendons gracilis et semi-tendineux et augmentant le risque de troncature de la greffe pendant la récolte.
Réhabilitation:
Traitement conservateur:
Les atteintes de grade I et II isolés peuvent être traités de façon non opératoire, en se concentrant sur la rééducation précoce. Le renforcement fonctionnel est préconisé car il aide à la stabilité tout en permettant une amplitude de mouvement complète (ROM) du genou. La mise en charge est encouragée lorsque la douleur disparaît, avec des exercices de ROM complets et des exercices de renforcement progressifs. Une charge optimale des tissus lésés, même dans la phase aiguë, est importante car elle entraîne une amélioration à long terme de la force et des caractéristiques morphologiques des tissus collagéniques [79]. De nombreux protocoles de rééducation ont été décrits, mais tous suivent les mêmes principes généraux : mise en charge précoce et ROM, suivi d'un renforcement progressif des quadriceps et des ischio-jambiers [54, 80].
Les blessures de grade III peuvent également être traitées de manière conservatoire avec de bons résultats à long terme [3]. Historiquement, le traitement consistait en une plus longue période d'immobilisation que les grades I et II, principalement en raison d'une lésion des parties superficielles et profondes. Cependant, de nombreux auteurs déconseillent l'immobilisation prolongée en raison des effets néfastes sur la cicatrisation [19, 20, 23]. Semblable au traitement des blessures de bas grade, la réadaptation précoce est préconisée [65].
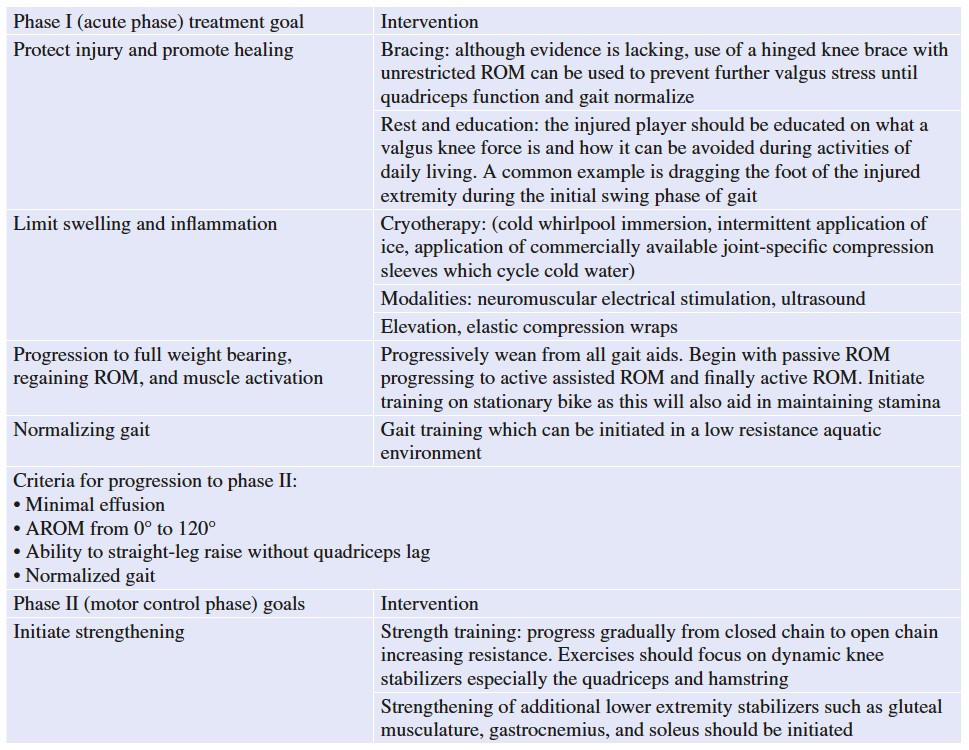
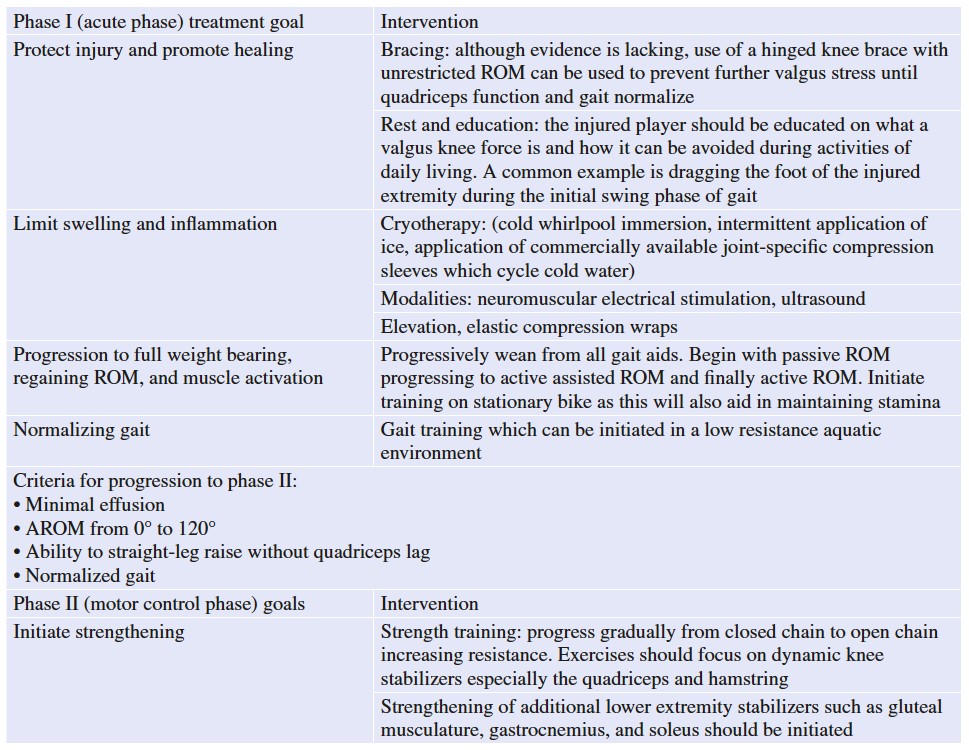
Bien que les délais soient utiles aux entraîneurs et aux joueurs en tant qu'estimations pour le RTP, il convient de souligner que des protocoles de réadaptation par étapes sont recommandés et exigent que l'athlète blessé satisfasse à certains critères avant de progresser et de reprendre son activité [81, 82]. Un protocole de rééducation et de RTP après lésion MCL adapté d'après les études de Kim et al. et Logan et al. est représenté ci-dessous [82, 83].
Le MCL dans la grande majorité des cas de lésions isolées ou associées au LCA répond bien au traitement non-opératoire, mais avec des lésions MCL de grade supérieur, les cliniciens doivent rester hautement suspicieux pour les lésions multi-ligamentaires et l'instabilité rotatoire antéro-médiale.
Introduction :
La lésion du ligament collatéral médial (LCM) est une blessure commune et débilitante chez les joueurs de football. Le temps d’indisponibilité influence considérablement les objectifs du club [1]. Comprendre l'anatomie, les techniques d'examen clinique et d’imagerie sont appropriées pour le diagnostic et le traitement subséquent. De plus, la suspicion clinique de lésion concomitante d'autres structures du genou doit être élevée.
Le LCM est le ligament du genou le plus souvent blessé dans le football professionnel avec un taux d'environ 0,33 blessure par 1000 heures de jeu [2,3]. Ce qui correspond à deux blessures chaque saison dans une équipe de 25 joueurs.
Les blessures au LCM se produisent à un taux neuf fois plus élevé en match qu’à l'entraînement, et l’indisponibilité moyenne est de 16 jours [3]. En outre, un antécédent de lésion est associé à un risque accru de nouvelle blessure et à un risque trois fois plus grand de blessure identique au même genou [6,7]. Heureusement, le taux de blessures du LCM a diminué au cours des 11 dernières années [3,4,8]. Cette diminution pourrait s'expliquer par des améliorations dans les stratégies de réadaptation ainsi que de prévention.
Étant donné que les blessures du LCM sont généralement le résultat d'un mécanisme de contact, cette diminution peut également être en partie due à un arbitrage plus strict ou à un changement dans les tactiques de football mettant l'accent sur un style de jeu technique plutôt que physique.
Anatomie :
Le LCM est un stabilisateur statique du genou (figure 37.1). Il est composé de deux parties, le LCM superficiel (sLCM) et le LCM profond (dLCM). La stabilité médiale est également assurée par le ligament oblique postérieur intimement associé à l'insertion du LCM sur le tibia [9].
Ligament collatéral médial superficiel :
Le sMCL a une fixation fémorale et deux sites d'attachement tibial. Des études anatomiques quantitatives récentes ont montré que l'origine fémorale était légèrement ovale et située à 3,2 mm proximal et 4,8 mm postérieur à l'épicondyle médial [9]. L''insertion tibiale proximale se situe à la face antérieure du tendon du semi-membraneux à environ 12 mm de l’interligne articulaire, tandis que l'attache distale est à environ 46-60 mm [9, 10]
Ligament Collatéral Médial Profond:
Les fibres profondes du MCL sont confluentes avec la capsule articulaire et le ménisque médial et sont constituées de deux composants, les ligaments ménisco-tibiaux et ménisco-fémoraux [11].
Le ligament ménisco-fémoral s'attache de 10 à 13 mm distalement au sMCL, tandis que le ligament ménisco-tibial, plus épais et plus court, s'attache de 3 à 4 mm distalement à la ligne tibiale [9, 12].
Ligament oblique postérieur:
Il existe une grande variation dans la littérature concernant le site d'attachement fémoral du ligament oblique postérieur (POL), allant du tubercule adducteur au tubercule gastrocnémien [9, 13, 14].
Distalement le POL a trois sites d’insertion (central, capsulaire, et périphérique) participant à stabiliser la face postéro-médiale du genou.
La partie centrale s'attache au bord postérieur du tibia et au bord supérieur du tendon du semi-membraneux.
La partie capsulaire se confond avec la capsule postéro-médiale et une partie du ligament poplité oblique.
La partie périphérique attache sur la gaine du semi-membraneuse et sur le tibia [9, 13, 15, 16].
Potentiel de guérison:
Le sMCL a un apport vasculaire abondant et la guérison suit le modèle de l'hémorragie, inflammation, réparation et remodelage [17, 18].
Cependant, les modèles animaux ont démontré que la guérison MCL dépend du site lésé.
Les atteintes de la partie médiane étant de pronostic favorable par rapport aux sites d'insertion [21].
L'immobilisation joue également un rôle dans le potentiel de guérison du sMCL. Des modèles animaux récents ont démontré une augmentation de la dégradation du collagène et une réduction de sa masse après 12 semaines d'immobilisation [22]. Une autre étude a démontré qu'un MCL immobilisé a montré une baisse des taux de synthèse de collagène, par rapport à un MCL non immobilisé [23].
Mécanisme lésionel:
Les lésions du MCL proviennent le plus souvent lors d’un contact direct à la partie latérale de l’articulation engendrant un valgus ou d'une combinaison de force de valgus et de rotation externe du tibia [24, 25].
Des études biomécaniques confirment que le sMCL subit la plus grande charge lors d’un mécanisme en valgus et rotation externe, tandis que la rotation interne proche del’ extension aboutit à une charge maximale du POL [26].
Environ 70% des blessures subies par le MCL pendant le football résultent d'un contact direct avec un autre joueur ou objet [3].
Cela contraste avec les lésions du ligament croisé antérieur (LCA) où 63% sont sans contact [27].
Le taux de blessures MCL augmente significativement durant les 15 dernières minutes de chaque mi-temps en compétition, suggérant que les effets additifs de la fatigue rendent les joueurs incapables de réagir avec la même rapidité ou une intensité de compétition élevée [3].
Diagnostic:
Historique
Les patients présentant une lésion du MCL peuvent déclarer ressentir une sensation de « pop » et la présence d’une douleur localisées à la face interne du genou associé à une sensation d’instabilité
Des gonflements localisés et des ecchymoses peuvent se produire, en particulier avec des lésions de plus haut grade, mais normalement aucun épanchement intra-articulaire précoce n'est présent.
Examen physique
La prise en charge initiale des blessures aiguës comprend un examen physique qui doit être effectué le plus précocement possible afin de devancer les troubles trophiques et les spasmes musculaires réactionnels.
La palpation peut provoquer des douleurs au niveau des sites d’insertion ou le long du corps du ligament. Un examen neuro-vasculaire est également essentiel pour exclure une blessure complexe.
L'application d'une contrainte de valgus en extension maximale et à 30 ° de flexion à préciser le diagnostic. Il ne devrait pas y avoir de laxité en extension complète avec une lésion de MCL isolée.
Un stress à 30 ° de flexion peut détecter, et aider à classer une lésion MCL comme :
- Grade I avec ouverture <5 mm.
- Grade II avec ouverture entre 5 et 10 mm.
- Grade III avec ouverture> 10 mm [32].
Une lésion de plusieurs structures du côté médial du genou peut entraîner une instabilité rotatoire antéro-médiale, définie comme une translation antérieure et une rotation externe du tibia par rapport au fémur [35]. Cette instabilité rotationnelle est amplifiée lorsque la flexion du genou augmente [36].
Cependant, il est important de noter que cette instabilité rotationnelle externe est souvent confondue avec une lésion postéro-latérale, en particulier avec une lésion concomitante du LCA. Par conséquent, un examen physique détaillé doit être effectué pour déterminer la source de la blessure.
La stabilité rotationnelle peut être évaluée avec le test du tiroir antéro-médial, également connu sous le nom de test de Swain [37]. Le genou est placé dans 90 ° de flexion avec un couple de rotation externe appliqué au genou, plaçant ainsi les ligaments collatéraux en étirement.
La douleur, ou l’augmentation de la rotation externe par rapport au genou controlatéral, est considérée comme un test positif et peut indiquer une lésion du POL ou de la capsule postéro-médiale [13].
Imagerie :
Les radiographies simples et l'imagerie par résonance magnétique (IRM) sont les principales modalités utilisées, mais la tomodensitométrie (TDM) et l'échographie (US) sont indiquées dans des cas particuliers.
1-Radiographies :
L'évaluation de l'athlète blessé doit toujours commencer par des radiographies simples, car elles sont généralement faciles à obtenir, peu coûteuses et peuvent fournir une mine d'informations. Les radiographies simples dans le cadre d'une lésion soupçonnée isolée du LCM sont souvent normales, mais des découvertes subtiles peuvent être présentes qui indiquent une lésion plus importante tels qu’une avulsion osseuse, une fracture du plateau tibial ou du fémur, un élargissement de l'espace articulaire médial.
Parfois, une fracture « Segond reverse » peut être observée, caractérisée par un petit fragment elliptique de l'os au niveau du plateau tibial médial proximal [38]. Ceci représente une avulsion de la composante capsulaire profonde du MCL et bien que rare, cette atteinte doit faire suspecter la présence d’une lésion du ménisque interne et du ligament croisé postérieur (LCP) [39, 40].
De plus, de petites fractures par avulsion peuvent également apparaître postérieurement au plateau tibial et apparaissent comme un petit fragment osseux déplacé postéro-supérieurement sur les radiographies latérales [41]. Cela représente une avulsion du tendon du semi-membraneux, ce qui soulève des suspicions d'instabilité rotatoire antéro-médiale du genou [39].
Contrairement aux radiographies conventionnelles, les radiographies de stress fournissent un aperçu supplémentaire de la gravité de la lésion des structures médiales du genou. Alors que l'examen physique permet un classement subjectif, les radiographies de stress permettent de prendre des mesures objectives. Des tentatives ont été faites pour normaliser la façon dont les radiographies de stress sont effectuées, mais actuellement aucune norme universelle n'a été convenue [42-44].
Dans les études cadavériques en présence de valgus appliqué par le clinicien, par rapport au genou controlatéral, l'élargissement de l'espace articulaire médial > 1,7 mm et > 3,2 mm à 0 ° et 20 ° de flexion est révélateur d'une rupture complète et isolée du sMCL [45].
Un élargissement supplémentaire > 6,5 mm et > 9,8 mm à 0 ° et 20 ° de flexion, respectivement, signale une rupture complète du sMCL, du dMCL et du POL [45].
2.Imagerie par résonance magnétique (IRM).
Lors de l'évaluation du MCL, il est important de discerner le sMCL, le dMCL (avec les ligaments ménisco-tibiaux et ménisco-fémoraux associés) et la bourse interposée [12]. Il est également prudent d'examiner de près les structures de l’angle postéro-médial, à savoir le semi-membraneux, POL, et la capsule postéro-médiale [49].
Il est essentiel de se rappeler que l'IRM ne remplace pas un examen physique détaillé, car la corrélation entre la sévérité radiographique et la laxité clinique est incohérente.
Les lésions de grade I de MCL à l'IRM sont caractérisées par des fibres intactes avec un œdème environnant. Une lésion progressive avec rupture partielle des ligaments est compatible avec une lésion de grade II, alors qu'une rupture complète du ligament est révélatrice d'une lésion de grade III [48].
Plusieurs types de blessures à l'IRM méritent une mention spéciale et le clinicien devrait maintenir un indice élevé de suspicion, car leur prise en charge diffère de celle des blessures standard.
Les premiers sont les avulsions tibiales de grade III à la fois du sMCL et du dMCL. Ces lésions sont caractérisées par une perturbation de la partie ménisco-tibiale, et un traitement non-opératoire a souvent abouti à des résultats médiocres [50].
La lésion qui mérite une attention particulière est une rupture isolée de grade III de la fixation fémorale du dMCL avec une lésion sus-jacente de sMCL de grade I / II. Ce type de blessure est fréquemment observé chez les footballeurs professionnels qui présentent une symptomatologie persistante après un diagnostic initial de lésion de grade I / II [52].
3.Tomographie informatisée et échographie :
Bien que rarement utilisé dans l’évaluation des lésions du MCL, une tomodensitométrie peut fournir des informations supplémentaires précieuses lorsque des fractures sont suspectées. L'utilisation des US pour évaluer l'intégrité du LCM et d'autres ligaments du genou a noté un regain d'intérêt récent [42, 53]. Compte tenu du détail et de la disponibilité de l'IRM, couplé avec le manque de familiarité de nombreux médecins avec les US, son utilisation dans le cadre de la blessure MCL reste actuellement limitée.
Traitement:
Blessures de grade I et II:
Les blessures isolées et combinées de grade I et de grade II ont toujours été traitées de manière non opératoire. Contrairement au LCA, le MCL est extra-articulaire et bien vascularisé, ce qui constitue un environnement favorable à la cicatrisation [24, 54]. Basé sur de multiples études animales, la guérison du MCL peut être décomposée en quatre phases qui se chevauchent : l'hémorragie, l'inflammation, la réparation et le remodelage [54-58]. Généralement, les athlètes ont besoin d'une courte période de repos suivie d'un programme de réadaptation structuré et par étapes. L'utilisation d'une orthèse n'est pas appuyée par des preuves de haute qualité, mais peut faciliter le mouvement précoce, en particulier dans les blessures de grade II [24, 34, 54, 59].
- Kannus, dans une revue rétrospective de 54 blessures partielles de MCL sur 9 ans, a rapporté un score de Lysholm moyen de 94 parmi les patients [60].
- Dans une cohorte prospective de 37 patients, Lundberg et Messner ont rapporté des scores médians de Lysholm de 96,5 et 100 à 3 et 4 ans, respectivement [61].
Un schéma de blessure fréquemment rencontré chez les footballeurs qui nécessite une attention particulière se présente avec une douleur localisée juste inférieure au condyle fémoral. Parfois, un épaississement palpable du MCL proximal est également présent [52].
Les exercices de changement de direction, les passes croisées et toutes les activités où une force de rotation externe était appliquée sur le tibia étaient douloureuses, tandis que la course en ligne droite et la frappe simple avec le dos du pied étaient bien tolérées. Les résultats de l'IRM chez ces patients ont démontré une lésion de grade I ou de grade II de la sMCL, mais une rupture complète du dMCL à son origine fémorale [62].
Blessure de grade III :
Le traitement de la lésion isolée de grade III du LCM devrait commencer par un essai de traitement non opératoire [24, 54, 59].
Indelicato a été le premier à rapporter des résultats équivalents chez les patients avec une réparation chirurgicale, et depuis lors, plusieurs auteurs ont rapporté un succès similaire avec un traitement conservateur [54, 63-67].
On ne saurait trop insister sur les principes de la mise en charge précoce et de l'amplitude des mouvements [34]. Cependant, les athlètes devraient être informés qu’une laxité résiduelle est courante.
Dans certains cas, un traitement chirurgical des lésions isolées de grade III est nécessaire (figure 37.3). Le premier de ces cas est avec la « lésion de Stener » qui correspond à une interposition tendineuse au niveau du site lésionnel [51, 68]. Une réparation chirurgicale précoce est nécessaire pour retirer le tissu interposé avant que le MCL puisse être rattaché à son insertion tibiale.
Le deuxième cas où un traitement chirurgical est justifié est la persistance d'une douleur chronique ou d'une instabilité après un traitement conservateur [24, 34, 68, 69]. Cela est plus susceptible de se produire dans les cas de blessures récidivantes ou de lésions tibiales de grade III où le sMCL et le dMCL sont complètement avulsés [50, 69].
Il est également important de préciser aux patients que, indépendamment du traitement chirurgical, la laxité résiduelle en valgus persiste toujours après une lésion de grade III [59].
Lésion concomitante du LCA :
Les ruptures concomitantes du LCA dans le contexte d'une lésion MCL ont généralement été traitées soit par une reconstruction immédiate du LCA associée à une réparation / reconstruction du MCL, soit par un traitement non-opératoire du MCL par un protocole de rééducation spécifique et une reconstruction retardée du LCA [24, 54, 68].
Un essai contrôlé randomisé récent de réparation opératoire versus traitement non-opératoire d'une lésion MCL de grade III dans le cadre d'une reconstruction du LCA a montré que chez 47 patients, il n'y avait pas de différence dans les scores fonctionnels Lysholm ou IKDC, l'amplitude des mouvements ou les cotes latérales. www.cnrs.fr www.inist.fr.
Étant donné la qualité de cette preuve, de nombreux auteurs conviennent maintenant que dans le cadre d'une lésion du LCA / MCL de grade III, un essai de six semaines de traitement conservateur est justifié [24, 49, 54, 68]. Au moment de la reconstruction du LCA, un examen sous anesthésie est critique. Si le MCL reste déficient à 30 ° de flexion, une réparation ou reconstruction concomitante du MCL est réalisée. De plus, à la suite d'une prise en charge conservatrice d'une lésion du MCL de haut grade, l'utilisation d'une autogreffe du tendon ischio-jambier pour la reconstruction du LCA doit être envisagée avec prudence. Des cicatrices importantes peuvent obscurcir les plans tissulaires rendant difficile la dissection des tendons gracilis et semi-tendineux et augmentant le risque de troncature de la greffe pendant la récolte.
Réhabilitation:
Traitement conservateur:
Les atteintes de grade I et II isolés peuvent être traités de façon non opératoire, en se concentrant sur la rééducation précoce. Le renforcement fonctionnel est préconisé car il aide à la stabilité tout en permettant une amplitude de mouvement complète (ROM) du genou. La mise en charge est encouragée lorsque la douleur disparaît, avec des exercices de ROM complets et des exercices de renforcement progressifs. Une charge optimale des tissus lésés, même dans la phase aiguë, est importante car elle entraîne une amélioration à long terme de la force et des caractéristiques morphologiques des tissus collagéniques [79]. De nombreux protocoles de rééducation ont été décrits, mais tous suivent les mêmes principes généraux : mise en charge précoce et ROM, suivi d'un renforcement progressif des quadriceps et des ischio-jambiers [54, 80].
Les blessures de grade III peuvent également être traitées de manière conservatoire avec de bons résultats à long terme [3]. Historiquement, le traitement consistait en une plus longue période d'immobilisation que les grades I et II, principalement en raison d'une lésion des parties superficielles et profondes. Cependant, de nombreux auteurs déconseillent l'immobilisation prolongée en raison des effets néfastes sur la cicatrisation [19, 20, 23]. Semblable au traitement des blessures de bas grade, la réadaptation précoce est préconisée [65].
Bien que les délais soient utiles aux entraîneurs et aux joueurs en tant qu'estimations pour le RTP, il convient de souligner que des protocoles de réadaptation par étapes sont recommandés et exigent que l'athlète blessé satisfasse à certains critères avant de progresser et de reprendre son activité [81, 82]. Un protocole de rééducation et de RTP après lésion MCL adapté d'après les études de Kim et al. et Logan et al. est représenté ci-dessous [82, 83].
Rééducation après traitement opératoire
Les protocoles de traitement après une chirurgie varient en fonction de la gravité de la lésion. Cependant, la plupart des programmes post-opératoires suivent le même protocole général que ceux traités de façon non opératoire sauf pour plusieurs modifications
Les protocoles de traitement après une chirurgie varient en fonction de la gravité de la lésion. Cependant, la plupart des programmes post-opératoires suivent le même protocole général que ceux traités de façon non opératoire sauf pour plusieurs modifications
Modifications
-En phase I.
-En phase I.
Le genou est placé dans une attelle à charnière verrouillée en extension pendant les 4-6 premières semaines à l'exception des exercices de ROM passifs immédiats effectués avec un thérapeute. L'amplitude de mouvement est généralement limitée à 0-90 ° pendant les 3 premières semaines [34].
La mobilisation patellaire doit également débuter immédiatement après la chirurgie pour éviter le développement d'une fibrose dans la poche supra-patellaire et faciliter l'activation du quadriceps [82].
Une attention particulière doit également être accordée aux plaies chirurgicales assurant une cicatrisation appropriée sans signes d'infection.
Le renforcement sous la forme d'ensembles de quadriceps, de soulève-jambes droites et de pompes à la cheville devrait également être amorcé au cours de la première semaine de l'intervention.
L'utilisation de médicaments anti-inflammatoires après l'opération est controversée et spécifique au chirurgien. Afin de passer à la phase 2 du protocole de rééducation, les patients opérés doivent répondre à tous les critères du protocole de rééducation de phase I non opératoire, mais doivent également pouvoir marcher sans aide [82].
-En Phase II et III.
La phase II et la phase III devraient être prolongées chez le patient traité chirurgicalement.
Cela est dû au plus grand degré d'atrophie musculaire et de dysfonction proprioceptive de ces patients [83]. Bien que les preuves manquent, l'utilisation de l'orthèse fonctionnelle peut être interrompue pendant la phase III du processus de réadaptation.
Retour au jeu :
Retour au jeu :
Le RTP final survient lorsque le patient peut pratiquer sans douleur et que la force du quadriceps et des ischio-jambiers a atteint celle du côté controlatéral, et que l'examen clinique montre un ligament stable, non douloureux avec une bonne qualité d’arrêt [24, 54, 80, 82]. Plusieurs tests ont été proposés pour évaluer la force musculaire, la proprioception et le contrôle neuromusculaire.
Il s'agit notamment du test isocinétique, du Y balance test, du single-legged hop et single-legged triple hop pour la distance [82].
Dans tous les cas, une valeur d'au moins 90% de la force (quadriceps et ischio-jambiers) par rapport au côté sain indique que le RTP peut être envisagé. Cependant, il n'y a pas de preuves sur le meilleur test pour évaluer le RTP ou prédire les taux de récidive [84].
Il est important de noter que le respect des critères RTP complets indique qu'un footballeur peut retourner une activité complète. Cependant, la communication entre le personnel médical et le staff technique est primordiale pour assurer un RTP sûr. Au niveau des jeunes ou des amateurs, un protocole simple avec une incrémentation résonnée des contraintes sur le membre lésé s'est avérée efficace pour réduire les taux de réinjections [81].
- Selon le protocole rédigé par Hägglund et al, après des blessures légères (4-7 jours d'absence), deux séances d'entraînement complètes sans douleur ni épanchements subséquents ont été nécessaires avant qu'un joueur ne soit jugé apte à la sélection du match.
Pour les blessures modérées (absence de 8 à 28 jours) et grave (absence de plus de 28 jours), trois et quatre séances d'entraînement de ce type ont été nécessaires, respectivement [81]. Un tel algorithme semble donc raisonnable à appliquer pour la plupart des entraîneurs agissant sans aucun soutien médical de club dans le processus de RTP après des blessures de grade I et II.
Les délais pour le RTP sont très variables et dépendent de facteurs tels que les antécédents de blessure, la gravité des blessures et la présence de lésions concomitantes telles que la rupture du LCA ou une atteinte méniscale.
- Une étude récente qui a rapporté 346 traumatismes MCL parmi 27 équipes professionnelles de football européen sur 11 saisons a démontré que le temps moyen de blessure au RTP était de 23 jours [3].
- Une autre étude portant sur les joueurs de football américain du secondaire a démontré que ceux qui avaient des blessures de grade I sont revenus 10,6 jours après la blessure, alors que ceux avec des blessures de grade II sont revenus 19,5 jours après la blessure [85].
- Des résultats similaires ont été trouvés dans une autre cohorte prospective de joueurs de football américain collégial avec des blessures de grade I ou II où une durée moyenne de RTP de 21 jours a été observée [86].
Sur la base de ces données probantes, les auteurs estiment que les footballeurs souffrant de blessures de grade I traitées de manière non opératoire peuvent bénéficier d'un RTP en toute sécurité après 2 à 3 semaines, tandis que ceux souffrant de lésions de grade II nécessitent 3 à 6 semaines.
Les délais indiqués pour les blessures de grade III non opératoires sont plus variables.
- Les joueurs de football américain au niveau secondaire traités de façon non opératoire ont été rapportés à la RTP au temps moyen de 34 jours [64].
- Dans une cohorte de joueurs américains de football collégial, le jeu à contact complet était autorisé en moyenne à 9,2 semaines [63].
- En ce qui concerne les athlètes autres que les joueurs de football américain, une récupération après un traitement non chirurgical de l'ordre de 8 à 12 semaines a été rapportée [65].
- Le RTP chez les patients opérés avec une réparation ou une reconstruction du MCL est encore plus variable mais est estimé à 6-9 mois [68].
Sur base des preuves actuelles, les joueurs de football traités de manière non opératoire avec des blessures de grade III peuvent s'attendre à une RTP à 10-12 semaines. Le rôle des programmes de réadaptation systématiques axés sur les objectifs devient de plus en plus important avec les blessures de plus haut niveau.
Contrairement à ceux qui ont subi des lésions de grade I / II, un suivi à long terme a montré que ceux qui ont subi des lésions de grade III quel que soit le traitement présentent une laxité résiduelle et éventuellement un risque accru d'arthrose prématurée du genou [60, 65].
A retenir :
• Compte tenu de sa localisation extra-articulaire, le MCL dans la grande majorité des cas de lésions isolées ou associées au LCA répond bien au traitement non-opératoire, mais avec des lésions MCL de grade supérieur, les cliniciens doivent rester hautement suspicieux pour les lésions multi-ligamentaires et l'instabilité rotatoire antéro-médiale.
• Les principes du traitement non-opératoire incluent une mise en charge précoce, des exercices visant à restaurer la ROM et un renforcement musculaire progressif.
• Le RTP final est recommandé lorsque le patient peut pratiquer sans douleur, le quadriceps et les ischio-jambiers ont atteint au moins 90% du côté controlatéral, l'examen physique démontre un ligament stable avec un point final ferme et la fonction physique et psychologique est rétablie.
Article de référence :
Kowalczuk, M., Waldén, M., Hägglund, M., Pruna, R., Murphy, C., Hughes, J., ... & Lundblad, M. (2018). Return to Play After Complex Knee Injuries: Return to Play After Medial Collateral Ligament Injuries. In Return to Play in Football (pp. 509-524). Springer, Berlin, Heidelberg.
Références :
1. Hagglund M, Walden M, Magnusson H, Kristenson K, Bengtsson H, Ekstrand J (2013) Injuries affect team performance negatively in professional football: an 11-year follow-up of the UEFA Champions League injury study. Br J Sports Med 47:738–742
2. Arnason A, Gudmundsson A, Dahl HA, Johannsson E (1996) Soccer injuries in Iceland. Scand J Med Sci Sports 6:40–45
3. Lundblad M, Walden M, Magnusson H, Karlsson J, Ekstrand J (2013) The UEFA injury study: 11-year data concerning 346 MCL injuries and time to return to play. Br J Sports Med 47:759–762
4. Ekstrand J, Hagglund M, Kristenson K, Magnusson H, Walden M (2013) Fewer ligament injuries but no preventive effect on muscle injuries and severe injuries: an 11-year follow-up of the UEFA Champions League injury study. Br J Sports Med 47:732–737
5. Ekstrand J, Hagglund M, Walden M (2011) Injury incidence and injury patterns in professional football: the UEFA injury study. Br J Sports Med 45:553–558
6. Hagglund M, Walden M, Ekstrand J (2006) Previous injury as a risk factor for injury in elite football: a prospective study over two consecutive seasons. Br J Sports Med 40:767–772
7. Walden M, Hagglund M, Ekstrand J (2006) High risk of new knee injury in elite footballers with previous anterior cruciate ligament injury. Br J Sports Med 40:158–162
8. Hagglund M, Walden M, Ekstrand J (2003) Exposure and injury risk in Swedish elite football: a comparison between seasons 1982 and 2001. Scand J Med Sci Sports 13:364–370
9. LaPrade RF, Engebretsen AH, Ly TV, Johansen S, Wentorf FA, Engebretsen L (2007) The anatomy of the medial part of the knee. J Bone Joint Surg Am 89:2000–2010
10. Warren LF, Marshall JL (1979) The supporting structures and layers on the medial side of the knee: an anatomical analysis. J Bone Joint Surg Am 61:56–62
11. Last R (1948) Some anatomical details of the knee joint. J Bone Joint Surg Br 30:683–688
12. De Maeseneer M, Van Roy F, Lenchik L, Barbaix E, De Ridder F, Osteaux M (2000) Three layers of the medial capsular and supporting structures of the knee: MR imaging-anatomic correlation. Radiographics 20:Spec No:S83-89
13. Hughston JC, Andrews JR, Cross MJ, Moschi A (1976) Classification of knee ligament instabilities. Part I. The medial compartment and cruciate ligaments. J Bone Joint Surg Am 58:159–172
14. Loredo R, Hodler J, Pedowitz R, Yeh LR, Trudell D, Resnick D (1999) Posteromedial corner of the knee: MR imaging with gross anatomic correlation. Skeletal Radiol 28:305–311
15. Hughston JC (1994) The importance of the posterior oblique ligament in repairs of acute tears of the medial ligaments in knees with and without an associated rupture of the anterior cruciate ligament. Results of long-term follow-up. J Bone Joint Surg Am 76:1328–1344
16. Robinson JR, Bull AM, Amis AA (2005) Structural properties of the medial collateral ligament complex of the human knee. J Biomech 38:1067–1074
17. Creighton RA, Spang JT, Dahners LE (2005) Basic science of ligament healing: medial collateral ligament healing with and without treatment. Sports Med Arthrosc 13:145–150
18. Weiss JA, Woo SLY, Ohland KJ, Horibe S, Newton PO (1991) Evaluation of a new injury model to study medial collateral ligament healing: primary repair versus nonoperative treatment. J Orthop Res 9:516–528
19. Bray RC, Leonard CA, Salo PT (2002) Vascular physiology and long-term healing of partial ligament tears. J Orthop Res 20:984–989
20. Frank C, Woo SL, Amiel D, Harwood F, Gomez M, Akeson W (1983) Medial collateral ligament healing.
A multidisciplinary assessment in rabbits. Am J Sports Med 11:379–389
21. Frank CB, Loitz BJ, Shrive NG (1995) Injury location affects ligament healing. A morphologic and mechanical study of the healing rabbit medial collateral ligament. Acta Orthop Scand 66:455–462
22. Amiel D, Akeson WH, Harwood FL, Frank CB (1983) Stress deprivation effect on metabolic turnover of the medial collateral ligament collagen. A comparison between nine- and 12-week immobilization. Clin Orthop Relat Res:265–270
23. Walsh S, Frank C, Hart D (1992) Immobilization alters cell metabolism in an immature ligament. Clin Orthop Relat Res:277–288
24. LaPrade RF, Wijdicks CA (2012) The management of injuries to the medial side of the knee. J Orthop Sports Phys Ther 42:221–233
25. Peterson L, Junge A, Chomiak J, Graf-Baumann T, Dvorak J (2000) Incidence of football injuries and complaints in different age groups and skill-level groups. Am J Sports Med 28:S51–S57
26. Griffith CJ, Wijdicks CA, LaPrade RF, Armitage BM, Johansen S, Engebretsen L (2009) Force measurements on the posterior oblique ligament and superficial medial collateral ligament proximal and distal divisions to applied loads. Am J Sports Med 37:140–148
27. Walden M, Hagglund M, Magnusson H, Ekstrand J (2011) Anterior cruciate ligament injury in elite football: a prospective three-cohort study. Knee Surg Sports Traumatol Arthrosc 19:11–19
28. Ekstrand J, Gillquist J, Liljedahl SO (1983) Prevention of soccer injuries. Supervision by doctor and physiotherapist. Am J Sports Med 11:116–120
29. Junge A, Rosch D, Peterson L, Graf-Baumann T, Dvorak J (2002) Prevention of soccer injuries: a prospective intervention study in youth amateur players. Am J Sports Med 30:652–659
30. Soligard T, Myklebust G, Steffen K, Holme I, Silvers H, Bizzini M et al (2008) Comprehensive warm-up programme to prevent injuries in young female footballers: cluster randomised controlled trial. BMJ a2469:337
31. Walden M, Atroshi I, Magnusson H, Wagner P, Hagglund M (2012) Prevention of acute knee injuries in adolescent female football players: cluster randomized controlled trial. BMJ 344:e3042
32. Association AM (1966) Committee on the medical aspects of sports, Subcommittee on classification of sports injuries. Standard nomenclature of athletic injuries. AMA, Chicago, IL, p 126
33. Griffith CJ, LaPrade RF, Johansen S, Armitage B, Wijdicks C, Engebretsen L (2009) Medial knee injury: Part 1, static function of the individual components of the main medial knee structures. Am J Sports Med 37:1762–1770
34. Wijdicks CA, Griffith CJ, Johansen S, Engebretsen L, LaPrade RF (2010) Injuries to the medial collateral ligament and associated medial structures of the knee. J Bone Joint Surg Am 92:1266–1280
35. Norwood LA Jr, Hughston JC (1980) Combined anterolateral-anteromedial rotatory instability of the knee. Clin Orthop Relat Res 147:62–67
36. Robinson JR, Bull AM, Amis AA (2006) The role of the medial collateral ligament and posteromedial capsule in controlling knee laxity. Am J Sports Med 34:1815–1823
37. Lonergan KT, Taylor DC (2002) Medial collateral ligament injuries of the knee: an evolution of surgical reconstruction. Techniques in Knee. Surgery 1:137–145
38. Escobedo EM, Mills WJ, Hunter JC (2002) The “reverse Segond” fracture: association with a tear of the posterior cruciate ligament and medial meniscus. AJR Am J Roentgenol 178:979–983
39. Gottsegen CJ, Eyer BA, White EA, Learch TJ, Forrester D (2008) Avulsion fractures of the knee: imaging findings and clinical significance. Radiographics 28:1755–1770
40. Lee CH, Tan CF, Kim O, Suh KJ, Yao MS, Chan WP et al (2016) Osseous injury associated with ligamentous tear of the knee. Can Assoc Radiol J 67:379–386
41. Chan KK, Resnick D, Goodwin D, Seeger LL (1999) Posteromedial tibial plateau injury including avulsion fracture of the semimembranous tendon insertion site: ancillary sign of anterior cruciate ligament tear at MR imaging. Radiology 211:754–758
42. Craft JA, Kurzweil PR (2015) Physical examination and imaging of medial collateral ligament and posteromedial corner of the knee. Sports Med Arthrosc 23:e1–e6
43. James EW, Williams BT, LaPrade RF (2014) Stress radiography for the diagnosis of knee ligament injuries: a systematic review. Clin Orthop Relat Res 472:2644–2657
44. Sawant M, Narasimha Murty A, Ireland J (2004) Valgus knee injuries: evaluation and documentation using a simple technique of stress radiography. Knee 11:25–28
45. LaPrade RF, Bernhardson AS, Griffith CJ, Macalena JA, Wijdicks CA (2010) Correlation of valgus stress radiographs with medial knee ligament injuries: an in vitro biomechanical study. Am J Sports Med 38:330–338
46. Chen J, Abel MF, Fox MG (2015) Imaging appearance of entrapped periosteum within a distal femoral Salter-Harris II fracture. Skeletal Radiol 44:1547–1551
47. Veenema KR (1999) Valgus knee instability in an adolescent: ligament sprain or physeal fracture? Phys Sportsmed 27:62–75
48. Sanders TG, Miller MD (2005) A systematic approach to magnetic resonance imaging interpretation of sports medicine injuries of the knee. Am J Sports Med 33:131–148
49. Tibor LM, Marchant MH Jr, Taylor DC, Hardaker WT Jr, Garrett WE Jr, Sekiya JK (2011) Management of medial-sided knee injuries, part 2: posteromedial corner. Am J Sports Med 39:1332–1340
50. Wilson TC, Satterfield WH, Johnson DL (2004) Medial collateral ligament “tibial” injuries: indication for acute repair. Orthopedics 27:389–393
51. Corten K, Hoser C, Fink C, Bellemans J (2010) Case reports: a Stener-like lesion of the medial collateral ligament of the knee. Clin Orthop Relat Res 468:289–293
52. Narvani A, Mahmud T, Lavelle J, Williams A (2010) Injury to the proximal deep medial collateral ligament: a problematical subgroup of injuries. J Bone Joint Surg Br 92:949–953
53. De Maeseneer M, Marcelis S, Boulet C, Kichouh M, Shahabpour M, de Mey J et al (2014) Ultrasound of the knee with emphasis on the detailed anatomy of anterior, medial, and lateral structures. Skeletal Radiol 43:1025–1039
54. Marchant MH Jr, Tibor LM, Sekiya JK, Hardaker WT Jr, Garrett WE Jr, Taylor DC (2011) Management of medial-sided knee injuries, part 1: medial collateral ligament. Am J Sports Med 39:1102–1113
55. Hart DP, Dahners LE (1987) Healing of the medial collateral ligament in rats. The effects of repair, motion, and secondary stabilizing ligaments. J Bone Joint Surg Am 69:1194–1199
56. Lechner CT, Dahners LE (1991) Healing of the medial collateral ligament in unstable rat knees. Am J Sports Med 19:508–512
57. Woo SL, Inoue M, McGurk-Burleson E, Gomez MA (1987) Treatment of the medial collateral ligament injury. II: structure and function of canine knees in response to differing treatment regimens. Am J Sports Med 15:22–29
58. Wright RW, Parikh M, Allen T, Brodt MD, Silva MJ, Botney MD (2003) Effect of hemorrhage on medial collateral ligament healing in a mouse model. Am J Sports Med 31:660–666
59. Smyth MP, Koh JL (2015) A review of surgical and nonsurgical outcomes of medial knee injuries. Sports Med Arthrosc 23:e15–e22
60. Kannus P (1988) Long-term results of conservatively treated medial collateral ligament injuries of the knee joint. Clin Orthop Relat Res:103–112
61. Lundberg M, Messner K (1996) Long-term prognosis of isolated partial medial collateral ligament ruptures: a ten-year clinical and radiographic evaluation of a prospectively observed group of patients. Am J Sports Med 24:160–163
62. Jones L, Bismil Q, Alyas F, Connell D, Bell J (2009) Persistent symptoms following non operative management in low grade MCL injury of the knee – the role of the deep MCL. Knee 16:64–68
63. Indelicato PA (1983) Non-operative treatment of complete tears of the medial collateral ligament of the knee. J Bone Joint Surg Am 65:323–329
64. Jones RE, Henley MB, Francis P (1986) Nonoperative management of isolated grade III collateral ligament injury in high school football players. Clin Orthop Relat Res:137–140
65. Reider B, Sathy MR, Talkington J, Blyznak N, Kollias S (1994) Treatment of isolated medial collateral ligament injuries in athletes with early functional rehabilitation: a five-year follow-up study. Am J Sports Med 22:470–477
66. Sandberg R, Balkfors B, Nilsson B, Westlin N (1987) Operative versus non-operative treatment of recent injuries to the ligaments of the knee. A prospective randomized study. J Bone Joint Surg Am 69:1120–1126
67. Shelbourne KD, Porter DA (1992) Anterior cruciate ligament-medial collateral ligament injury: nonoperative management of medial collateral ligament tears with anterior cruciate ligament reconstruction. A preliminary report. Am J Sports Med 20:283–286
68. Roth J, Taylor DC (2015) Management of acute isolated medial and posteromedial instability of the knee. Sports Med Arthrosc 23:71–76
69. Jiang KN, West RV (2015) Management of chronic combined ACL medial posteromedial instability of the knee. Sports Med Arthrosc 23:85–90
70. Battaglia MJ II, Lenhoff MW, Ehteshami JR, Lyman S, Provencher MT, Wickiewicz TL et al (2009) Medial collateral ligament injuries and subsequent load on the anterior cruciate ligament: a biomechanical evaluation in a cadaveric model. Am J Sports Med 37:305–311
71. Carson EW, Anisko EM, Restrepo C, Panariello RA, O’Brien SJ, Warren RF (2004) Revision anterior cruciate ligament reconstruction: etiology of failures and clinical results. J Knee Surg 17:127–132
72. Ichiba A, Nakajima M, Fujita A, Abe M (2003) The effect of medial collateral ligament insufficiency on the reconstructed anterior cruciate ligament: a study in the rabbit. Acta Orthop Scand 74:196–200
73. Zaffagnini S, Bignozzi S, Martelli S, Lopomo N, Marcacci M (2007) Does ACL reconstruction restore knee stability in combined lesions?: an in vivo study. Clin Orthop Relat Res 454:95–99
74. Robins AJ, Newman AP, Burks RT (1993) Postoperative return of motion in anterior cruciate ligament and medial collateral ligament injuries. The effect of medial collateral ligament rupture location. Am J Sports Med 21:20–25
75. Halinen J, Lindahl J, Hirvensalo E, Santavirta S (2006) Operative and nonoperative treatments of medial collateral ligament rupture with early anterior cruciate ligament reconstruction: a prospective randomized study. Am J Sports Med 34:1134–1140
76. Yoshioka T, Kanamori A, Washio T, Aoto K, Uemura K, Sakane M et al (2013) The effects of plasma rich in growth factors (PRGF-Endoret) on healing of medial collateral ligament of the knee. Knee Surg Sports Traumatol Arthrosc 21:1763–1769
77. Amar E, Snir N, Sher O, Brosh T, Khashan M, Salai M et al (2015) Platelet-rich plasma did not improve early healing of medial collateral ligament in rats. Arch Orthop Trauma Surg 135:1571–1577
78. Eirale C, Mauri E, Hamilton B (2013) Use of platelet rich plasma in an isolated complete medial collateral ligament lesion in a professional football (soccer) player: a case report. Asian J Sports Med 4:158–162
79. Bleakley CM, Glasgow P, MacAuley DC (2012) PRICE needs updating, should we call the POLICE? Br J Sports Med 46:220–221
80. Lundberg M, Messner K (1996) Long-term prognosis of isolated partial medial collateral ligament ruptures. A ten-year clinical and radiographic evaluation of a prospectively observed group of patients. Am J Sports Med 24:160–163
81. Hagglund M, Walden M, Ekstrand J (2007) Lower reinjury rate with a coach-controlled rehabilitation program in amateur male soccer: a randomized controlled trial. Am J Sports Med 35:1433–1442
82. Kim C, Chasse PM, Taylor DC (2016) Return to play after medial collateral ligament injury. Clin Sports Med 35:679–696
83. Logan CA, O’Brien LT, LaPrade RF (2016) Post operative rehabilitation of grade III medial collateral ligament injuries: evidence based rehabilitation and return to play. Int J Sports Phys Ther 11:1177–1190
84. Hegedus EJ, McDonough S, Bleakley C, Cook CE, Baxter GD (2015) Clinician-friendly lower extremity physical performance measures in athletes: a systematic review of measurement properties and correlation with injury, part 1. The tests for knee function including the hop tests. Br J Sports Med 49:642–648
85. Derscheid GL, Garrick JG (1981) Medial collateral ligament injuries in football. Nonoperative management of grade I and grade II sprains. Am J Sports Med 9:365–368
86. Holden DL, Eggert AW, Butler JE (1983) The nonoperative treatment of grade I and II medial collateral ligament injuries to the knee. Am J Sports Med 11:340–344 M. Kowalczuk et al



 Reprise sportive après blessure du ligament collatéral médial du genou.
Reprise sportive après blessure du ligament collatéral médial du genou.